Odnerwianie serca – co to jest i do czego służy?

Opublikowano 26 lutego 2021 10:10
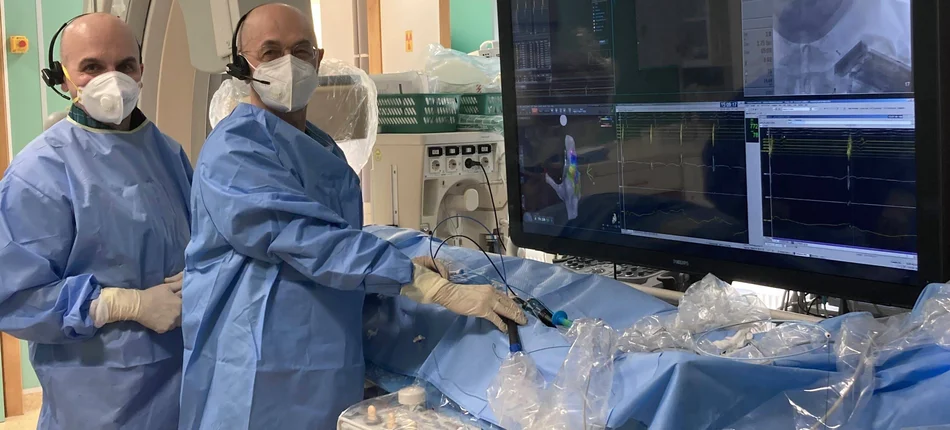
Odnerwianie serca poprawia jakość życia chorych, pomaga im żyć bez lęku i stresu - wyjaśniają prof. dr hab. n. med. Piotr Kułakowski i dr n. med. Roman Piotrowski, eksperci Kliniki Kardiologii Centrum Medycznego Kształcenia Podyplomowego w Szpitalu Grochowskim w Warszawie.
Czym jest odnerwienie i na czym polega ta procedura?
Dr n. med. Roman Piotrowski: Warto wiedzieć, że autonomiczny układ nerwowy, który unerwia serce, składa się z dwóch głównych części: przywspółczulnej (parasympatycznej) oraz współczulnej (sympatycznej). W skrócie, część przywspółczulna jest odpowiedzialna za hamowanie czynności serca i jej aktywność jest wzmożona w takich sytuacjach jak sen czy odpoczynek. Z kolei układ współczulny jest odpowiedzialny za przyspieszenie czynności serca i jego aktywność jest dominująca w takich sytuacjach, jak wysiłek fizyczny czy w trakcie silnego nagłego stresu. W normalnych warunkach obydwa układy są w stanie równowagi i tylko w określonych sytuacjach jeden z nich zaczyna dominować nad drugim. W przypadku pewnych nieprawidłowości na poziomie receptorów może występować patologiczne wzmożenie działalności zarówno układu przywspółczulnego, jak i współczulnego. To może z kolei prowadzić do zbyt wolnej czynności serca (układ przywspółczulny) lub też zbyt szybkiej (układ współczulny).
W określonych przypadkach można za pomocą zabiegu odnerwiającego serce zmodyfikować aktywność konkretnej części układu nerwowego i przywrócić równowagę poprzez eliminację patologicznego odruchu. Najprościej mówiąc, odnerwieniem serca jest zabieg, który prowadzi do zmian aktywności autonomicznego układu nerwowego. Mo on na celu wyeliminowanie patologicznych odruchów i niewłaściwego funkcjonowania autonomicznego układu nerwowego serca.
Jak wykonuje się zabieg odnerwiający serce?
Prof. dr hab. n. med. Piotr Kułakowski: Taki zabieg można wykonać zarówno metodą chirurgiczną, jak i za pomocą ablacji wewnątrzsercowej. Można również tymczasowo za pomocą odpowiednich leków stłumić aktywność konkretnej części układu autonomicznego, ale metody farmakologiczne są zazwyczaj stosowane jako ostatnia deska ratunku w przypadku groźnych arytmii komorowych, takich jak burza elektryczna – wtedy, kiedy inne metody leczenia okazały się nieskuteczne. Takim zabiegiem „na ratunek życia” jest farmakologiczna blokada zwojów gwiaździstych.
W celu uzyskania trwalszych efektów denerwacji serca wykonuje się specjalne zabiegi prowadzące do odnerwienia albo przywspółczulnego albo współczulnego.
Takie zabiegi możemy podzielić na zabieg odnerwiający serce przywspółczulnie, czyli kardioneuroablację oraz zabiegi odnerwiające część współczulną, czyli sympatektomię.
Czym różni się kardioneuroablacja od sympatektomii?
Dr n. med. Roman Piotrowski: Pierwszy rodzaj zabiegu, czyli kardioneuroablacja, jest wykonywana za pomocą małoinwazyjnej ablacji. Zabieg przeprowadza się od środka serca za pomocą specjalnej elektrody wprowadzonej przez żyłę udową w pachwinie. Wówczas denerwacja obejmuje zniszczenie zwojów przywspółczulnych, które znajdują się w okolicy prawego i lewego przedsionka serca oraz w okolicy żył płucnych. Zabieg kardioneuroablacji można również wykonać za pomocą małoinwazyjnego kardiochirurgicznego zabiegu podczas procedury ablacji żył płucnych połączonej z ablacją zwojów nerwowych.
Zabieg odnerwiający współczulnie, czyli sympatektomia, jest z kolei wykonywana z udziałem kardiochirurgów i torakochirurgów. Polega na usunięciu jedno- lub obustronnie włókien współczulnych, zwojów piersiowych i zwoju gwiaździstego przy kręgosłupie piersiowym i dolnym odcinku kręgosłupa szyjnego.
Kiedy wykonuje się dany rodzaj zabiegu?
Prof. dr hab. n. med. Piotr Kułakowski: Zabiegi kardioneuroablacji wykonuje się w przypadku zbyt wolnej czynności serca, w omdleniach odruchowych spowodowanych nagłą pauzą w pracy serca lub w przypadku zaburzeń przewodzenia przedsionkowo-komorowego spowodowanych nadmierną aktywnością nerwu błędnego. Sympatektomia jest natomiast wykonywana u pacjentów z groźnymi dla życia arytmiami komorowymi, po nieskutecznym leczeniu innymi sposobami (ablacja lub leki).
Aktualnie najczęściej spotykaną sytuacją kliniczną jest nadmierna aktywność układu przywspółczulnego, która może prowadzić do przewlekłego zwolnienia pracy serca lub też występować jako forma „napadowych” pauz w pracy serca, powodujących omdlenia lub stany przedomdleniowe. Warto również wspomnieć, że taka wolna czynność serca może prowadzić do występowania napadowego migotania przedsionków, czyli arytmii, która może prowadzić do wystąpienia udaru mózgu.
I właśnie do tego rodzaju zaburzeń układu autonomicznego została „wymyślona” kardioneuroablacja. Jest to stosunkowo nowy zabieg, który polega na zniszczeniu zwojów i włókien nerwowych, które są odpowiedzialne za zbyt wolną czynność serca. Zabieg kardioneuroablacji został wprowadzony po raz pierwszy w 2005 roku przez brazylijskich kardiologów pod kierunkiem profesora Pachona. Od tego czasu coraz więcej ośrodków na świecie wykonuje takie zabiegi. Pojawia się także coraz więcej danych potwierdzających wysoką skuteczność kardioneuroablacji. W naszym ośrodku pierwszy zabieg kardioneuroablacji został wykonany w 2016 roku i od tego czasu jest już wykonywany regularnie.
Jakie wyróżnia się wskazania do zabiegu kardioneuroablacji?
Dr n. med. Roman Piotrowski: Wskazaniami do zastosowania w leczeniu kardioneuroablacją są stany, w których występują objawowe patologiczne zwolnienia czynności serca, które są spowodowane nadmierną aktywnością układu przywspółczulnego. Najczęstszym wskazaniem są omdlenia wazowagalne kardiodepresyjne (spowodowane nagłym zwolnieniem czynności serca) lub mieszane (czyli spowodowane nagłym zwolnieniem czynności serca oraz spadkiem ciśnienia tętniczego), istotna bradykardia czyli rytm serca<50/min, przewlekły lub napadowy blok przedsionkowo-komorowy czyli sytuacja, gdzie zaburzone jest przewodzenie pomiędzy prawidłowym rozrusznikiem, znajdującym się w prawym przedsionku, a komorami serca. Kolejnymi wskazaniami, gdzie można myśleć o kardioneuroablacji, jest kardiodepresyjna postać zespołu zatoki szyjnej czy migotanie przedsionków zależne od nadmiernego pobudzenia nerwu błędnego. Jednym z kolejnych wskazań może być bradykardia lub asystolia, która może występować jak skutek wyładowań elektrycznych w ognisku padaczkowym w mózgu.
Warto wspomnieć, że wprowadzenie zabiegów kardioneuroablacji znacznie rozszerzyło repertuar możliwości leczniczych, jakie możemy zaproponować pacjentom – zwłaszcza młodym. Wcześniej w takich sytuacjach proponowano chorym wszczepienie stymulatora serca. Nie jest to optymalne leczenie, ponieważ co kilka lat istnieje konieczność wymiany baterii stymulatora, a więc również wzrasta ryzyko infekcji, co może skończyć się koniecznością usunięcia stymulatora wraz z elektrodami. Kardioneuroablacja daje więc szansę wyleczenia tego rodzaju przypadłości bez konieczności wszczepiania stymulatora. Co więcej, u osoby mającej już wszczepiony stymulator można wykonać zabieg kardioneuroablacji i w przypadku powodzenia zabiegu można taki stymulator choremu usunąć.
Kiedy ta metoda terapii nie może być zastosowana?
Prof. dr hab. n. med. Piotr Kułakowski: Najważniejszym przeciwwskazaniem do wykonania kardioneuroablacji jest brak odpowiedzi na atropinę, co wskazuje na to, układ przywspółczulny nie jest odpowiedzialny za wolny rytm serca. Ten test jest przesiewowym badaniem, które wskazuje na pacjentów, którym taki zabieg można zaproponować, a którym nie. Atropina powoduje przejściową farmakologiczną blokadę układu przywspółczulnego i pośrednio pokazuje, że inwazyjny zabieg denerwacji poprzez kardioneuroablację ma sens. Badanie polega na podaniu dożylnym atropiny i obserwacji rytmu serca. Jeśli po podaniu atropiny czynność serca pacjenta przyspieszy o co najmniej 25% oraz poprawi się przewodzenie przedsionkowo-komorowe, to z dużym prawdopodobieństwem można powiedzieć, że kardioneuroablacja również zniesie nadmierną aktywność układu przywspółczulnego, czyli przyniesie pożądany efekt terapeutyczny.
Innymi przeciwwskazaniami do zabiegu są: ostra infekcja lub zakażenie, brak współpracy z chorym, przebyta operacja kardiochirurgiczna, brak możliwości leczenia przeciwzakrzepowego przez dwa miesiące po zabiegu. Przeciwwskazaniem jest również organiczne uszkodzenie układu przewodzącego serca i węzła zatokowego, o czym powie nam wspomniany wcześniej test z atropiną.
Jak przebiega zabieg: jak długo trwa, czy jest inwazyjny, czy jest bolesny?
Dr n. med. Roman Piotrowski: Czas trwania przeciętnego zabiegu kardioneuroablacji waha się od 1.5 do 3 godzin. W zależności od ośrodka zabieg może być wykonany w znieczuleniu ogólnym lub też jedynie w lekkiej sedacji, czyli z użyciem niedużej dawki leków sedacyjnych i przeciwbólowych. To, czy zabieg jest wykonywany w znieczuleniu ogólnym, czy nie, zależy od metody - jeśli zabieg jest wykonywany z użyciem specjalnego stymulatora nerwu błędnego, to wówczas znieczulenie ogólne i zwiotczenie jest koniecznością, ponieważ stymulacja nerwu błędnego jest nieprzyjemna, bolesna i może powodować silne skurcze mięśni szyi. A więc żeby taką stymulację wykonać, pacjent musi być pod wpływem narkozy. W przypadku wykonywania zabiegu bez specjalnego stymulatora możliwe jest przeprowadzenie zabiegu wyłącznie z użyciem dożylnych leków przeciwbólowych i sedacyjnych.
Należy jednak wspomnieć, że obecnie jedyną metodą, pozwalającą sprawdzić skuteczność denerwacji serca w trakcie zabiegu, jest wykorzystanie wspomnianego wyżej neurostymulatora nerwu błędnego. Dlatego też w naszym ośrodku od pewnego czasu wszystkie zabiegi kardioneuroablacji są wykonywane w znieczuleniu ogólnym po to, żeby mieć komfort oceny skuteczności denerwacji podczas procedury. Takie podejście pozwala ograniczyć liczbę aplikacji („przygrzewań”) do niezbędnego minimum, żeby uzyskać pożądany efekt leczniczy. Po zabiegu i wybudzeniu pacjent przez 2-3 godziny przebywa w sali intensywnego nadzoru, a po tym czasie jest przenoszony z powrotem do swojej sali. Jeśli pacjent miał wykonany zabieg bez znieczulenia ogólnego, wówczas bezpośrednio po ablacji może być przeniesiony do swojej sali. Oczywiście, w tym czasie przez całą dobę chory jest ciągle monitorowany telemetrycznie, czyli za pomocą ciągłej rejestracji EKG. Zwykle następnego dnia pacjent jest wypisywany do domu.
Jakie są efekty tego zabiegu?
Prof. dr hab. n. med. Piotr Kułakowski: Niewątpliwą korzyścią jest eliminacja patologicznego odruchu z nerwu błędnego, który jest odpowiedzialny za wolną czynność lub przerwy w pracy serca. Odnerwienie serca powoduje zatem wyleczenie z omdleń oraz stanów przedomdleniowych lub też powoduje ich znaczną redukcję, co jest istotne, jeśli pacjent miał omdlenia kończące się dotkliwym urazem. Dzięki kardioneuroablacji można uniknąć wszczepienia stymulatora serca lub też jeśli pacjent ma już wszczepiony rozrusznik, to po skutecznym zabiegu można rozważyć jego usunięcie. Brak nawrotu omdleń jest związany również z poprawą psychicznego samopoczucia pacjenta oraz zmniejszeniem poziomu lęku i pozwala wrócić do normalnej aktywności życiowej.
Jak wygląda proces kwalifikacji do zabiegu?
Dr n. med. Roman Piotrowski: Proces kwalifikacji do zabiegu kardioneuroablacji rozpoczyna się od dokładnie zebranego wywiadu (Jakie są okoliczności występowania omdleń? Jak często omdlenia występują? Czy postępowanie zachowawcze spowodowało poprawę, czy też nie? Czy pacjent ma choroby współistniejące oraz przebyte zabiegi operacyjne?) Bardzo ważna jest ocena EKG, Holtera EKG i ECHO serca. Istotną rolę odgrywa również test pochyleniowy (Tilt test), dzięki któremu można odtworzyć mechanizm omdlenia i na tej podstawie zaproponować odpowiednie postępowanie.
Idealną sytuacją jest możliwość zarejestrowania samego omdlenia podczas monitorowania EKG. Najczęściej jest to możliwe, jeśli pacjent ma wszczepiony rejestrator arytmii (ILR), ale z uwagi na brak refundacji przez Narodowy Fundusz Zdrowia nie jest to opcja często wykorzystywana.
Po zebraniu wszystkich informacji oraz uzupełnieniu koniecznych badań wykonuje się test z atropiną i ocenia się wpływ leku na przyspieszenie rytmu serca i przewodzenia przedsionkowo-komorowego. Jest to bardzo ważne badanie, ponieważ atropina powoduje czasowe odnerwienie przywspółczulne, a więc jeśli rytm serca przyspiesza po podaniu tego leku oraz poprawia się przewodzenie przedsionkowo-komorowe, to z dużym prawdopodobieństwem kardioneuroablacja będzie skuteczna. Ostateczną kwalifikację do zabiegu kardioneuroablacji wykonuje lekarz, który ten zabieg będzie wykonywał. Natomiast wykonanie koniecznych badań takich jak Tilt test, Holter EKG czy ECHO można przeprowadzić ambulatoryjnie.
Jak pacjent może przygotować się do zabiegu, z czym powinien się liczyć?
Prof. dr hab. n. med. Piotr Kułakowski: Przygotowanie do zabiegu odnerwiania serca nie różni się od przygotowania do standardowego zabiegu ablacji. Do szpitala pacjent powinien przynieść całą dostępną dokumentację medyczną. Przy przyjęciu do szpitala jest zbierany wywiad, informacje o uczuleniach i przyjmowanych lekach. Chory jest badany i ma pobieraną krew na badania (oznaczane są: morfologia, poziom kreatyniny, jonogram, układ krzepnięcia, a także grupa krwi i wykonywane badania w kierunku HBV i HCV). Jeśli jest to konieczne, wykonuje się dodatkowe badania (Holter EKG z oceną HRV, Tilt test, ECHO). Dodatkowo w naszym ośrodku przed zabiegiem za pomocą USG ocenia się anatomię nerwu błędnego, co pozwala w trakcie samego zabiegu skrócić czas jego identyfikacji podczas stymulacji. W dniu zabiegu pacjent jest na czczo. Po zabiegu pacjent jest przez 2-3 godziny obserwowany w sali intensywnego nadzoru, po czym jest przenoszony do swojej sali.
Następnego dnia ściągany jest szew hemostatyczny z pachwiny i jeśli nie ma nic niepokojącego, to dzień po ablacji pacjent jest wypisywany do domu. Przez 2 miesiące konieczne jest przyjmowanie leków rozrzedzających krew, co ma zapobiec udarowi mózgu.
We wczesnym okresie po zabiegu zazwyczaj pacjenci czują przyspieszone „bicie sera”, które stopniowo normalizuje się w kilka-kilkanaście tygodni po ablacji.
Czasami przez kilkanaście tygodni może utrzymywać się zmniejszona tolerancja wysiłku spowodowana szybszym spoczynkowym rytmem serca. Bezpośrednio po ablacji może występować niewielki ból okolicy serca i miejsc, gdzie były wkłucia naczyniowe oraz dyskomfort w gardle spowodowany rurką intubacyjną.
Jaka jest skuteczność tej procedury?
Dr n. med. Roman Piotrowski: Warto wiedzieć, że skuteczność doraźna zabiegu kardioneuroablacji wynosi około 90%, ale istotne jest również to, że układ nerwowy ma zdolność regeneracji i po latach może nastąpić odbudowanie się, czyli reinerwacja połączeń przywspółczulnych. Skuteczność zabiegu może być niższa, jeśli u pacjenta dodatkowo występują inne choroby serca i schorzeń układu sercowo-naczyniowego.
U części pacjentów, u których układ nerwowy ulegnie odbudowie, można wykonać ponowny zabieg w celu uzyskania ponownej denerwacji i poprawienia skuteczności.
Zabiegi kardioneuroablacji nie są zabiegami wysokiego ryzyka, ale należy pamiętać, że jak każdy zabieg inwazyjny, procedura ta może wiązać się z wystąpieniem pewnych komplikacji, które są podobne do powikłań, jakie mogą wystąpić podczas ablacji migotania przedsionków. Trzeba jednak podkreślić, że jeśli zabieg jest wykonywany przez doświadczony zespół, ryzyko powikłań jest minimalne.
Jakie mogą wystąpić powikłania?
Prof. dr hab. n. med. Piotr Kułakowski: Do najczęstszych powikłań należą krwiaki, przetoki tętniczo-żylne lub tętniaki rzekome w miejscu wkłucia do żył udowych. Do powikłań poważnych, podobnie jak przy zabiegu ablacji migotania przedsionków, należą: tamponada serca i zapalenie osierdzia, udar mózgu, zawał serca, zatorowość obwodowa, uszkodzenia nerwu przeponowego, uszkodzenie węzła zatokowego, krwotok, uszkodzenia zastawki lub naczyń. Większość z tych nawet poważnych powikłań nie pozostawia odlegle trwałych ubytków zdrowotnych i występują one bardzo rzadko. Aby to ryzyko zminimalizować, niezwykle istotne jest zastosowanie metod zwiększających bezpieczeństwo zabiegu – na przykład nakłucie żył za pomocą USG minimalizuje ryzyko krwiaków, przetok i tętniaków rzekomych, używanie echokardiografii wewnątrzsercowej podczas ablacji zwiększa bezpieczeństwo podczas nakłucia przegrody międzyprzedsionkowej, pozwala lepiej kontrolować ruchy elektrody w sercu oraz pozwala na szybkie rozpoznanie tamponady i tym samym szybsze wdrożenie odpowiedniego leczenia. Dodatkowo podczas tego rodzaju zabiegów stosuje się odpowiednią antykoagulację, czyli leczenie przeciwzakrzepowe w celu zminimalizowania ryzyka udaru.
Dotychczas na przeprowadzonych ponad 70 zabiegów kardioneuroablacji w naszym ośrodku nie zanotowaliśmy żadnych istotnych powikłań, a jedynie pojedyncze krwiaki w miejscu wkłucia.
Jak warto dbać o siebie po zabiegu, jak wyglądają kontrole?
Dr n. med. Roman Piotrowski: Przez pierwsze 2-3 tygodnie po zabiegu nie powinno się wykonywać intensywnych wysiłków fizycznych i uprawiać sportów wyczynowych. Nie powinno się również dźwigać ciężkich rzeczy, na przykład zakupów > 5 kg. Pacjenci powinni również zrezygnować na 2-3 tygodnie z jedzenia ostrych i gorących posiłków, które podrażniają przełyk.
Jeśli chodzi o kontrole po ablacji, to aktualnie w dobie pandemii preferujemy wykonywanie ambulatoryjnych rejestracji EKG metodą Holtera po 3, 12 i 24 miesiącach od ablacji. Poza tym każdy pacjent ma numer kontaktowy do lekarza, który wykonywał zabieg i w przypadku jakichkolwiek wątpliwości lub niepokoju może zadzwonić po dodatkowe informacje.
inf pras