Gościem Iwony Schymalli jest prof. Piotr Jankowski z Kliniki Chorób Wewnętrznych i Gerontokardiologii Centrum Medycznego Kształcenia Podyplomowego w Warszawie.
Niestety, jeśli chodzi o śmiertelność w Polsce z powodu zdarzeń sercowo-naczyniowych. nadal mamy złe statystyki. Dlaczego ciągle jest to tak dynamiczny proces i dlaczego tak wielu Polaków umiera z powodów kardiologicznych?
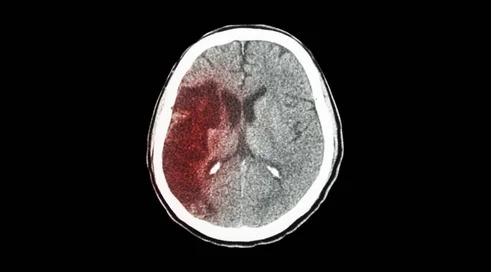
Rzeczywiście choroby układu krążenia są najważniejszą przyczyną zgonów Polaków. Około 40 procent wszystkich zgonów Polaków spowodowanych jest chorobami układu krążenia. Drugą co do ważności grupą chorób są choroby nowotworowe (co czwarty zgon). Wśród przyczyn, z powodu których choroby układu krążenia są tak wielkim problemem w polskiej populacji, jest styl życia. Choroby krążenia w dominującej większości spowodowane są niezdrowym stylem życia oraz czynnikami środowiskowymi. Uważa się, że za 90 proc. wydarzeń w zawałach serca oraz w udarach odpowiedzialnych jest 9 czynników, których eliminacja spowodowałaby, że mielibyśmy w Polsce dziesięciokrotnie mniej zawałów serca i udarów mózgu. Te czynniki to: palenie tytoniu, hipercholesterolemia, wysokie ciśnienie tętnicze, cukrzyca, nadwaga, niezdrowe odżywianie się i mała aktywność fizyczna. To są rzeczy, na które każdy z nas ma wpływ i nasz stan zdrowia zależy od naszych codziennych decyzji.
Porozmawiajmy o jednym z tych czynników, bo ponad 60 proc. populacji Polaków choruje na tę groźną chorobę, a tylko 6 proc. pacjentów ma świadomość tego, że hipercholesterolemia może doprowadzić do incydentów sercowo-naczyniowych. Dlaczego mamy kłopot z diagnozowaniem hipercholesterolemii?
Rzeczywiście, 60 proc. Polaków ma hipercholesterolemię. Częstość występowania choroby zależy od wieku. W czwartej i piątej dekadzie życia problem występowania hipercholesterolemii narasta (do 40 przez 50 do 60 procent) i od siódmej dekady życia wynosi około 80 procent. Ta częstość jest związana właśnie z niekorzystnymi zmianami stylu życia, m.in. ze zmniejszającą aktywnością fizyczną. A dlaczego rzadko rozpoznajemy hipercholesterolemię? Bo większość Polaków z hipercholesterolemią nie wie, że ma za wysokie stężenie cholesterolu. To wynika z niewystarczająco częstego wykonywania badań w tym kierunku. Trzeba poprosić o lipidogram. Obecnie nie opieramy się na stężeniu cholesterolu całkowitego, tylko o pełny lipidogram. W szczególności interesuje nas stężenie cholesterolu frakcji LDL (tzw. zły cholesterol). Pamiętajmy, że każdy mężczyzna po 40 roku życia, a kobieta po 50 roku życia, niezależnie od wszystkich innych czynników chorób, powinni mieć wykonaną ocenę lipidogramu. Jak również młodsze osoby, jeśli mają czynniki ryzyka: nadciśnienie tętnicze, nadwagę, palą papierosy, mają cukrzycę, prowadzą siedzący tryb życia, czy obciążający wywiad rodzinny. A wiemy, że dopiero po zdiagnozowaniu choroby możemy wdrożyć odpowiednie postępowanie.
Lekarze potrafią leczyć hipercholesterolemię skutecznie. Ale wiemy, że po roku leczenia statynami, przyjmuje je mniej niż 50 proc. pacjentów, mamy wielki kłopot z konsekwentnym przestrzeganiem przez pacjentów zaleceń. Wiemy też, że mniej niż 80 proc. pacjentów z grupy wysokiego ryzyka nie osiąga tych zalecanych wytycznych docelowych stężeń. W czym tkwi problem, że mimo dostępnej terapii mamy kłopot z osiąganiem prawidłowych wartości?
Rzeczywiście główną przyczyną jest regularność stosowania zalecanych terapii. Współczesna medycyna dysponuje skutecznymi środkami. Przypomnę je: zmiana stylu żucia (to jest podstawa w każdym przypadku), czyli aktywność fizyczna, zdrowy sposób odżywiania się, unikanie dymu tytoniowego. W dłuższym terminie wcale nie jest oczywistym to, że każdy z nas będzie regularnie pamiętał o codziennej dawce aktywności fizycznej, o zdrowych wyborach żywieniowych i niesięganie po niezdrową przekąskę, która zwiększa stężenie cholesterolu. Drugi aspekt to leczenie farmakologiczne, po które musimy sięgać w wielu wypadkach, kiedy zmiana stylu życia jest niewystarczająco skuteczna. I w tym przypadku mamy szereg leków. Większość z nich jest skuteczna lub bardzo skuteczna, znacząco obniżając stężenie cholesterolu, ale pod warunkiem regularnego ich zażywania. Zarówno zmiana stylu życia jak i zażywane leki naturalnie obniżają ryzyko zawału serca, udaru mózgu, ryzyko zgonu – wydłużają życie. Bo tak naprawdę, nie stosujemy tych leków, by obniżyć stężenie cholesterolu tylko, by zahamować postęp miażdżycy i zmniejszyć ryzyko wystąpienia powikłań miażdżycy takich jak zawał serca, niewydolność serca czy w końcu zgon, śmierć. Dlaczego nie osiągamy właściwego stężenia cholesterolu? Bo nie stosujemy regularnie leków, z różnych powodów, bo np. w internecie czy w mediach społecznościowych przeczytamy, że stosowanie takiego leku jest niebezpieczne, po czym przerywamy stosowanie leków bez konsultacji z lekarzem. Inną przyczyną jest zapominanie stosowania leków, o wykupieniu kolejnej recepty. Nie mamy wtedy leku w domu i zastosować lek kolejnego dnia. Część z nas zwyczajnie zażywa leki nieregularnie co drugi dzień, dwa razy w tygodniu co w oczywisty sposób zmniejsza skuteczność leczenia.
Obecnie w programie dla pacjentów z hipercholesterolemią jest jedynie 200 pacjentów. Jakie są główne bariery związane z upowszechnieniem tego programu?
Mówi Pani o programie, w którym stosuje się nowoczesne terapie, leki obniżające stężenie cholesterolu, które stosuje się, jeśli standardowe leki nie są wystarczająco skuteczne, albo nie mogą być z różnych powodów zastosowane. I kiedy program ten wdrażano, oceniano, że kilka tysięcy, może więcej, pacjentów będzie mogło z niego skorzystać. Okazało się, że jedynie 200 pacjentów korzysta z tego programu, terapii lekowej w ciężkiej hipercholesterolemii. Trzeba powiedzieć, że nie wszystkie przypadki są zdiagnozowane. Podobny problem dotyczy niezdiagnozowania hipercholesterolemii ciężkiej i rodzinnej, która jest spowodowana nie tyle stylem życia, co mutacją genów odpowiedzialnych za regulację stężenia cholesterolu we krwi. Ocenia się, że w Polsce ponad 100 tysięcy pacjentów cierpi z powodu hipercholesterolemii rodzinnej, mutacji genu, która jest przyczyną bardzo wysokiego stężenia cholesterolu, w związku z tym wiąże się z bardzo wysokim ryzykiem wystąpienia miażdżycy już w młodym wieku i powikłań takich jak zawał serca czy udar mózgu. Tylko u kilku procent takich osób jest rozpoznana hipercholesterolemia. Oczywiście to wpływa na liczbę pacjentów, którzy są włączani do programu lekowego. Trzeba też pamiętać, że pacjenci po zwale serca nie zawsze są objęci optymalną opieką i leczeniem, bo część z nich mogłaby korzystać z części tego programu lekowego.
Nawiążę jeszcze do pewnego rozwiązania systemowego, które przyniosło dobre efekty. Myślę tu o koordynowanej opiece nad pacjentem po zawale KOS-Zawał. Wiemy już, że znacząco zmniejszyła się śmiertelność pacjentów w tej grupie. Czy program KOS-Zawał uwzględnia też postępowanie z pacjentami z hipercholesterolemią?
KOS-Zawał jest to program opieki koordynowanej. We współczesnej medycynie rozpowszechnia się bardzo system opieki koordynowanej. W Polsce KOS-Zawał okazał się sukcesem. Udrożnił znacząco dostęp pacjentów do opieki kardiologicznej po zawale serca. Przed wdrożeniem tego programu tylko co czwarty pacjent po zawale serca miał dostęp do kardiologa w ciągu trzech miesięcy po wypisie ze szpitala. W tej chwili większość z takich pacjentów ma dostęp do kardiologa. Udrożnił również dostęp do rehabilitacji kardiologicznej – zwiększył siedmiokrotnie liczbę pacjentów korzystających z rehabilitacji kardiologicznej w krótkim czasie po wypisie ze szpitala. Te i inne cechy programu powodują, że pacjenci uczestniczący w programie KOS-Zawał rzadziej umierają, doznają zawału serca czy udaru mózgu, rzadziej są ponownie hospitalizowani. Ale trzeba też powiedzieć, że w programie są zawarte pewne wskaźniki pozwalające ocenić jakość postępowania we wtórnej prewencji po zawale serca. Jednym z nich jest ocena osiągania docelowego stężenia cholesterolu. Postępowanie w zakresie tego czynników ryzyka nie jest optymalne, ale w szczególności boli sytuacja, w której duża część pacjentów po zawale serca nie osiąga docelowego stężenia cholesterolu, bo mamy dużą ewidencję naukową wskazującą na to, że skuteczne leczenie hiperlipemii po zawale serca wydłuża życie. W związku z tym zasadna jest modyfikacja programu i opieki, która spowoduje dalszą poprawę jakości leczenia i częstsze osiąganie docelowego stężenia cholesterolu u pacjenta po zawale serca.
Spotykamy się z opinią, że skuteczne i trwałe obniżenie cholesterolu LDL jest jedną z najbardziej palących kwestii w zakresie zdrowia publicznego...
Tak. Obecnie, myśląc o zdrowiu publicznym, zdecydowanie koncentrujemy się wszyscy i na covid-19, co jest zrozumiałe. Ale musimy mieć też świadomość, że pandemia zwiększa też zagrożenie chorobami układu krążenia. Będziemy cierpieć również z powodu fali powikłań sercowo-naczyniowych spowodowanych pogorszeniem stylu życia Polaków i mniej skutecznym leczeniem czynników ryzyka. Ale też z drugiej strony i niezależnie od pandemii, hipercholesterolemia z powodu swojego rozpowszechnienia oraz zagrożenia, jakie niesie dla społeczeństwa, powinna być traktowana jako problem zdrowia publicznego i w ten sposób powinna być rozpatrywana przez specjalistów od zdrowia publicznego, decydentów od organizacji opieki zdrowotnej oraz osób decydujących o kierunku strumienia pieniędzy w systemie opieki zdrowotnej w Polsce.