Na granicy psychozy

Opublikowano 14 grudnia 2013 07:00

[caption id="attachment_28865" align="alignnone" width="620"]
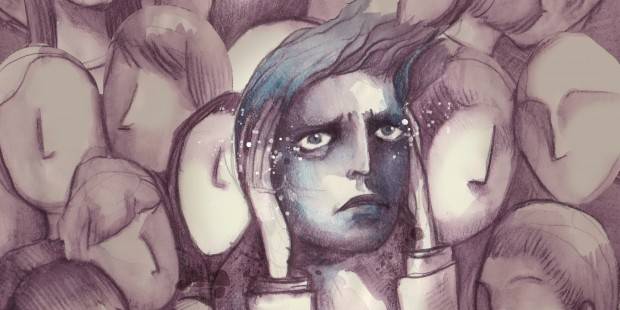 Fot. Thinkstock/FPM[/caption]
Fot. Thinkstock/FPM[/caption]Czysto lekarskie podejście bywa w przypadku zaburzeń psychicznych zawodne. Stygmatyzująca etykieta diagnostyczna często odbiera nadzieję i uruchamia proces samospełniających się pesymistycznych przepowiedni.
Czy choruje umysł (jaźń), czy centralna część układu nerwowego – mózg? Czy choroby psychiczne mają fazę subkliniczną? Co to są stany ryzykowne i wczesna interwencja? Okazuje się, że podejście do natury tych chorób i ich leczenia ma pewne opcje, z których jedna wyróżnia się większą komponentą psychologii, a druga „czystej” medycyny. Granica jest nieostra i płynna – podmiotowe traktowanie problemów zdrowotnych, charakterystyczne dla tej pierwszej, istniało i istnieje nadal – może w sposób niezbyt widoczny – w całej medycynie. Osobowa psychiatria nie wyklucza EBM, lecz unika związanych z nimi uproszczeń. Podobne różnice są albo komplementarne, albo działają jak nanocząsteczki dwóch substancji w inhalatorze, osiągając efekt synergii. Takie odniosłam wrażenie, na potrzeby tego tekstu odkrywając pasje badawcze i doświadczenie kliniczne moich rozmówców.
– Część zaburzeń psychicznych nie jest dziedziczona, ale w pewnych rodzinach występuje częściej – tłumaczy prof. Marek Jarema. – Bada się osoby z grupy ryzyka, najczęściej krewnych osób cierpiących na dane zaburzenie, i ustala się, czy aktualnie mają na tyle wyraźne objawy, że spełniają kryteria danego schorzenia albo się obserwuje w jakimś okresie, czy ich stan psychiczny ewoluuje w kierunku konkretnej jednostki chorobowej. Problem polega na tym, że konwersja psychozy – przejście od stanu ryzykownego do stanu, który pozwala na rozpoznanie pełnej choroby – nie jest 100-procentowa. Oczywiście to bardzo dobrze, ale my nie umiemy ocenić ryzyka popadnięcia w psychozę osoby w ryzykownym stanie. Z drugiej strony trudno jest powiedzieć grupie pacjentów: słuchajcie, musimy was obserwować, bo niewykluczone, że będziecie mieli schizofrenię albo chorobę afektywną – nic nas do tego nie upoważnia. Natomiast niewątpliwie w grupie osób obciążonych rodzinnie ryzyko wystąpienia tych zaburzeń jest większe. Problem stanowi to, iż niektórzy uważają, że skoro to są pacjenci z grupy ryzyka – można ich leczyć. Uważam, że absolutnie nie można kogoś leczyć na zapas. Nie mamy żadnych danych dowodzących, że profilaktyczne stosowanie leków, np. przeciwpsychotycznych, zmniejsza ryzyko konwersji. Należy leczyć tego, kto ma chorobę – podkreśla prof. Jarema. – Programy nakierowane na wczesne wykrywanie (rozwinięte w Australii) muszą bazować na jakiejś populacji – nie można na ulicy pytać przechodniów, czy mają depresję czy schizofrenię – wyjaśnia. By ją zidentyfikować, wyłania się osoby obciążone rodzinnie albo ogłasza w mediach program nakierowany na wczesną interwencję: „Jeśli ty lub ktoś w twoim otoczeniu ma problem, zgłoś się”. Gdy ta populacja trafi do programu, dokładnie ocenia się jej stan psychiczny i robi różne badania: obrazowanie mózgu, badanie genetyczne itd. Na podstawie tak uzyskanych danych porównawczych możemy się dowiedzieć, czy u tych pacjentów, u których rozwinęła się psychoza, czyli zaszło zjawisko konwersji, były jakieś uchwytne cechy biologiczne. Na razie ich nie stwierdzono – szkoda, bo mielibyśmy marker. Te badania są skomplikowane, czaso- i kosztochłonne, ale niezmiernie ciekawe, bo być może kiedyś uda się taki marker biologiczny zidentyfikować.
W badaniach dotyczących stanów zagrażających – komentuje to samo zagadnienie prof. Wciórka – wczesnej psychozy, stanów psychotycznych, zwiastunowych, definiowanych jako stany psychiczne stwarzające ryzyko transformacji w stan psychotyczny, okazało się, że nasza zdolność przewidywania jest zawodna i nie spełnia standardów przewidywania wymaganego w nauce; stwierdzono też, że leki nie zawsze są skuteczne, że lepsza jest interwencja typu psychospołecznego. Ostatecznie nie zdecydowano się na wprowadzenie do amerykańskiej klasyfikacji zaburzeń psychicznych rozpoznania: ryzykowny stan psychiczny, trudno bowiem utożsamić stan ryzyka z chorobą per se. – Choć nie można się z tym ostatnim stwierdzeniem nie zgodzić – twierdzi dr Magdalena Kotlicka-Antczak – to ten stan spełnia kryteria zaburzenia psychicznego jako „klinicznie znaczącego zespołu objawów psychologicznych i behawioralnych powiązany z niesprawnością lub znacznym cierpieniem” (wg klasyfikacji zaburzeń psychicznych DSM). Zauważmy – tłumaczy – że w proponowanych kryteriach stanu ryzyka rozwoju psychozy pojawił się jako konieczny do spełnienia warunek poszukiwania pomocy przez osobę z określonymi, zazwyczaj mało specyficznymi objawami bądź przez jej najbliższych. Jakakolwiek propozycja działań terapeutycznych powinna zatem dotyczyć osób szukających pomocy specjalistów, a działania terapeutyczne być dostosowane do indywidualnych potrzeb i zakresu problemów pacjenta. Atrakcyjna wydaje się strategia stopniowania klinicznego (clinical staging) zaproponowana przez zespół badaczy australijskich, pionierów wczesnej interwencji, rekomendowana przez Międzynarodowe Stowarzyszenie Wczesnej Psychozy (International Early Psychosis Asocciation – IEPA) – uważa dr Kotlicka-Antczak. Jej prosta zasada brzmi: im łagodniejsze objawy, tym łagodniejsze działania terapeutyczne.
W opisanym modelu leczenie lekami przeciwpsychotycznymi znajduje się na ostatnim miejscu i jest zarezerwowane dla ściśle określonych sytuacji. Nic nas nie upoważnia do stosowania leków przeciwpsychotycznych w każdym przypadku diagnozy ryzykownego stanu psychicznego – zgadza się z prof. Jaremą – a za adekwatną propozycję uważa psychoterapię poznawczo-behawioralną lub inny rodzaj interwencji psychospołecznych. Niezależnie, czy spojrzymy na stan prepsychotyczny jako na zjawisko bardziej uwarunkowane biologicznie, czy też jako na przede wszystkim formę kryzysu psychologicznego, profesjonalnie poprowadzona terapia przyniesie korzyści. Istnieje wiele dowodów naukowych, że jest ona skuteczna w łagodzeniu objawów obecnych w potencjalnie prepsychotycznym stanie, co więcej, zmniejsza ryzyko konwersji w psychozę lub odracza ją w czasie – twierdzi. – Tak więc wyważona wczesna interwencja na etapie, gdy dopiero podejrzewamy rozwój choroby psychicznej, ma sens – podsumowuje.
Profesor Wciórka nie jest przeciwnikiem wczesnego wkraczania z leczeniem, o ile ułatwi ono choremu uruchomienie własnych zasobów „naprawczych”. Proponowana interwencja nie może się jednak ograniczać do farmakoterapii uzasadnianej stygmatyzującą i przerażającą cierpiącego człowieka etykietą diagnostyczną z pozostawieniem go samemu sobie w środowisku, w którym czuje się niezrozumiany, bezradny i przerażony – to są, obezwładniające, trudne emocje. Stygmatyzująca etykieta diagnostyczna bardzo często odbiera nadzieję, poczucie sensu i wolę przezwyciężania trudności, uruchamia proces samospełniających się pesymistycznych przepowiedni. Podejście „czysto lekarskie” – objaw – diagnoza – rokowanie – terapia – bywa w tym wypadku zawodne.
– Pomimo wprowadzenia do języka psychiatrii pojęcia ryzykownego stanu psychicznego, zdolność przewidywania konwersji w psychozę pozostaje ograniczona (wg badań maksymalnie 50 proc. osób rzeczywiście zaczyna chorować w okresie kilkuletniej obserwacji). To nie konwersja czy jej brak są sednem zasadności wczesnej interwencji – mówi dr Kotlicka-Antczak, zastrzegając, że ten sąd może wydać się kontrowersyjny. – Wieloletnie obserwacje osób w ryzykownym stanie psychicznym pokazują, że nawet jeśli nie dochodzi do rozwoju choroby, osoby w tym stanie cierpią, przejawiają wiele deficytów, w tym poznawczych, i trudności w funkcjonowaniu. Ich objawy nie przemijały – utrzymywały się przez wiele lat. U części z nich zdiagnozowano dodatkowo depresję (do 40 proc.) lub zaburzenia lękowe. Czy mamy tych zaburzeń nie leczyć odpowiednimi do stanu klinicznego formami psycho- i farmakoterapii, zwłaszcza gdy doświadczające ich osoby szukają pomocy? – pyta.
– Wystąpienie choroby psychicznej zapoczątkowuje najczęściej jakaś sytuacja – uważa prof. Jacek Wciórka. – Jeśli wczesne rozpoznawania sprowadzić do przypisania choremu jakiejś etykiety diagnostycznej, to upraszczamy bardzo złożony problem medyczny, który ma przecież rozległy kontekst życiowy – niektóre istniejące etykiety diagnostyczne niekoniecznie służą dobru chorego, nie dają bowiem impulsu do szukania lub udzielenia mu pomocy, tylko do odesłania go do psychiatrycznego „getta”.
Życie sam na sam z własnym mózgiem, który zawiódł – z niezrozumiałym i przerażająco wrogim światem zewnętrznym, z wyobrażeniami, że ktoś nim steruje – wymaga interpretacji. Tymczasem dysfunkcyjny umysł podsuwać może mało realistyczne, w potocznym odczuciu, wyjaśnienia, które lekarz kwalifikuje jako psychotyczne. Zadaniem psychiatrii jest tworzyć warunki, by chory zaczął na powrót wykorzystywać swoje zasoby. Zawsze jest coś, co może budować w człowieku siłę, poczucie tożsamości, nadać sens życiu. To wykracza poza płytko rozumiany model medyczny, choć istotnie – farmakoterapia pomaga w procesie zdrowienia, bez niej bylibyśmy bezradni. Najważniejsze, by zdrowienie dokonywało się siłami, przy udziale chorego człowieka. Pomagamy, czasem bardzo stanowczo, ale nie możemy mu narzucić zdrowego sposobu funkcjonowania. Czasem pomóc się nie udaje – podsumowuje prof. Wciórka.
(...)
Pełny tekst artykułu można przeczytać w listopadowej Służbie Zdrowia.