Telemedycyna i rozwiązania z obszaru e-zdrowia wartością dla pacjenta i systemu ochrony zdrowia

Opublikowano 24 listopada 2020 12:55
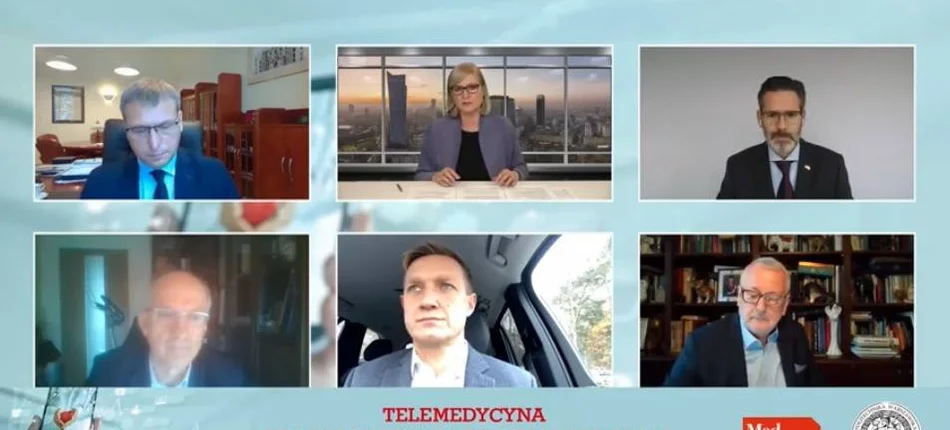
Iwona Schymalla: To, że pandemia zmienia nasze życie, obserwujemy na co dzień. W jakich obszarach te zmiany są najbardziej widoczne pokazuje badanie „Barometr Bayer 2020” zrealizowane przez pracownię badań Kantar, które było inspiracją do dzisiejszej debaty. Wyniki mówią o tym, jak pandemia przeobraża nasze podejście do zdrowia, jak zwiększa odpowiedzialność za nie. Ponieważ respondenci często podkreślają, że brakuje im rzetelnych informacji, to postaramy się w naszej debacie nadrobić te zaległości i przedstawić jak najwięcej informacji dotyczących rozwoju e-zdrowia w Polsce. Z badania płyną ciekawe wnioski dotyczące oceny przez respondentów świadczeń telemedycznych. Blisko 60 proc. uczestników deklarowało, że w czasie pierwszej fali korzystało z rozwiązań telemedycznych. Znaczny odsetek ocenia je pozytywnie, niemniej respondenci wskazywali pewne niedogodności i wady obecnych rozwiązań. niedomagania. O tym wszystkim rozmawialiśmy w gronie ekspertów:
• prof. Adam Woźniak, prorektor ds. rozwoju, Politechnika Warszawska
• prof. Zbigniew Brzózka, kierownik Katedry Biotechnologii Medycznej, Politechnika Warszawska
• Markus Baltzer, prezes firmy Bayer w Europie Środkowo-Wschodniej
• prof. Andrzej Matyja, prezes Naczelnej Izby Lekarskiej
• prof. Marcin Grabowski, I Klinka i Katedra Kardiologii WUM
w trakcie debaty dołączył do nas sekretarz stanu w Ministerstwie Zdrowia Waldemar Kraska.
Iwona Schymalla: Pandemia spowodowała przyspieszoną konieczność zastosowania świadczeń telemedycznych. Jednocześnie pojawiło się sporo wątpliwości co do etycznych aspektów stosowania telemedycyny, bezpieczeństwa prawnego świadczeniodawców oraz technicznych możliwości pacjentów. W odpowiedzi na nie powstał zespół ds. telemedycyny NRL, który we współpracy z telemedyczną grupą roboczą, przygotował wytyczne, jak udzielać świadczeń medycznych. Panie Profesorze, na co zwracali Państwo szczególną uwagę i co nadal jest wielkim wyzwaniem w tym obszarze?
Andrzej Matyja: Pozytywnym efektem pandemii jest to, że narzędzia informatyczne przy realizacji świadczeń zdrowotnych zostały zastosowane. Bez nich kryzys i zapaść systemu ochrony zdrowia byłyby głębsze niż są w tej chwili. Nie wyobrażam sobie funkcjonowania systemu chociażby bez e-recepty. Gdyby jej nie wprowadzono przed pandemią, odbiłoby się to poważnie na naszych pacjentach, zwłaszcza chorych przewlekle np. chorych kardiologicznie, cukrzyków, którzy nie mieliby dostępu do leków. Powołaliśmy nasz zespół we wrześniu i opracowaliśmy trzy dokumenty - wytyczne dla udzielania świadczeń telemedycznych, wytyczne udzielania samego świadczenia telemedycznego, a także, krok po kroku, jak powinna przebiegać wizyta telemedyczna. Wytyczne są szczegółowe, a zarazem uwzględniające wszystkie aspekty prawne, etyczne, techniczne. W zależności od specjalizacji, nie da się wykonać pewnych rzeczy wyłącznie w formie teleporady. Dlatego też jasno napisaliśmy, że telemedycyna jest dla medycyny, a nie zamiast medycyny. Ona ma wzmocnić, uzupełnić poradę tradycyjną dla dobra naszego pacjenta, ale w wielu przypadkach nie może w pełni zastąpić wizyty tradycyjnej. Stąd też zwracamy uwagę w naszych wytycznych nie tylko na aspekty prawne, a więc odpowiedzialność cywilną, zawodową i karną, które dotyczą każdego lekarza, tak samo jak w przypadku wizyty i konsultacji tradycyjnej. Mówimy m.in. o uwarunkowaniach tajemnicy zawodowej, uwarunkowaniach technicznych, bo nie zawsze pacjent czy lekarz mają dostęp do współczesnych technologii informatycznych, ale także o aspektach etycznych wykonywania zawodu. Aby to upowszechnić, ogromną rolę mają do odegrania konsultanci krajowi, którzy powinni dla swoich dyscyplin opracować zasady telekonsultacji. Nie należy mylić teleporady z poradą przez telefon. Nie można utożsamiać tych dwóch rzeczy, i o tym też w wytycznych piszemy. Myślę, że w ciągu najbliższego miesiąca opracujemy jeszcze bardziej szczegółowo wytyczne, ponieważ powołany zespół został wzmocniony ekspertami w tym zakresie, zwłaszcza z IT, którzy pomogą nam uszczegółowić pewne zapisy.
Iwona Schymalla: Pan Profesor Grabowski w ramach PTK jako przewodniczący ds. informatyki i telemedycyny bardzo intensywnie pracuje wraz z zespołem nad rozwiązaniami zdrowia mobilnego, systemami wsparcia decyzji medycznych w kardiologii. Czy są w tym obszarze pierwsze sukcesy? Jakie korzyści niosą ze sobą opracowane rozwiązania z perspektywy lekarza i pacjenta?
Marcin Grabowski: Kardiologia jest bardzo dobrym przykładem wdrożeń telemedycznych. Jeszcze przed epidemią mogliśmy się pochwalić konkretami. Chociażby wprowadzoną kilka lat temu transmisją EKG z karetek pogotowia do zespołu lekarskiego przyjmującego pacjenta w szpitalu, która dziś jest praktycznie rozwiązaniem rutynowym. Dalej warto z pewnością wspomnieć o telerehabilitacji kardiologicznej, która jest elementem programu skoordynowanej opieki nad pacjentem po zawale serca. Następnie, transmisja EKG pacjentów diagnozowanych z powodu różnych zaburzeń rytmu serca tzw. event holtery, które są wydawane pacjentom na dłuższy okres w celu stwierdzenia napadowych objawów. I cała dziedzina związana z wszczepianiem tego typu urządzeń np. stymulator serca typu kardiowerter, defibrylator. Jest to technologia ugruntowana zarówno od strony technicznej jak naukowej. Dzisiaj mamy twarde dane mówiące o tym, że zastosowanie takiej technologii wydłuża życie pacjentom. To już nie chodzi o komfort, poczucie bezpieczeństwa, czy nawet o dystansowanie się pomiędzy usługodawcą a pacjentem, co jest uzasadnione w sytuacji epidemii. Chodzi o to, że jeśli obejmiemy pacjenta taką opieką, wydłużamy mu życie, zmniejszamy ryzyko incydentu sercowo-naczyniowego i kolejnych hospitalizacji. Są to więc technologie, które działają, są certyfikowane i gotowe do wdrożenia. To z czym się borykamy, to brak refundacji dla tych usług. O ile nadążyliśmy ze zmianami legislacyjnymi dotyczącymi nie tylko e-recepty, teleporady, usankcjonowanymi w ustawach covidowych, a wcześniej usankcjonowaniem telekonsultacji i teleporady w ustawach o świadczeniach usług medycznych, to wciąż brakuje nam ostatniego elementu związanego z wpisaniem tych procedur do koszyka świadczeń i uzyskanie refundacji.
Iwona Schymalla: Ważną rolę we wdrażaniu innowacyjnych rozwiązań z zakresu e-zdrowia mogą odgrywać firmy farmaceutyczne. Pan Markus Baltzer reprezentuje taką firmę. Czy są konkretne wdrożenia Pana firmy związane z pandemią, zastosowane przez firmę Bayer w tym trudnym czasie?
Markus Baltzer: System opieki zdrowotnej podlega obecnie intensywnej transformacji cyfrowej, w którą zaangażowane są również firmy farmaceutyczne czy biotechnologiczne. Strategią firmy Bayer jest budowa ekosystemu innowacji wspólnie z siecią firm partnerskich, do których należą innowacyjne startupy, uczelnie i organizacje badawcze. Współpracujemy w obszarze tworzenie cyfrowych rozwiązań w zdrowiu m.in. z takimi partnerami jak: Huma, Sensyne Health, One Drop, Broad Institute, Alliance for Artificial Intelligence in Healthcare. W firmie Bayer, podobnie jak w każdej firmie globalnej, rozwiązania technologiczne są początkowo rozwijane i testowane na małej próbie w jednym wybranym kraju, a następnie skalowane dla większych populacji i stopniowo wdrażane regionalnie i lokalnie. Firmy farmaceutyczne takie jak Bayer inwestują środki z budżetów R&D nie tylko w poszukiwanie i patentowanie nowych leków, ale także w rozwój nowoczesnych technologii takich jak AI (sztuczna inteligencja przyp. red). AI może analizować dane kliniczne – realne dane medyczne i na ich podstawie m.in. poprawiać sposób podawania leku, rozszerzać wskazania, itp. AI może również pełnić rolę integratora łączącego naukowców, lekarzy i pacjentów, a nawet płatnika w celu tworzenia rozwiązań dla lepszej i tańszej opieki medycznej. Niektóre z wymienionych partnerstw są szczególnie istotne dzisiaj podczas pandemii COVID-19, np. współpraca z firmą Huma. Huma stworzyła specjalną aplikację COVID-19 do zdalnego monitorowania pacjentów i jest w trakcie wdrażania tego programu w kilku miejscach w różnych krajach. Innym przykładem inwestycji i współpracy firmy Bayer jest Sensyne Health. Sensyne Health to firma Clinical AI współpracująca z brytyjskim NHS. Sensyne opracowała oferowane kliniczne aplikacje sztucznej inteligencji. Jednym z najnowszych rozwiązań są metody uczenia maszynowego przeznaczone do wczesnej oceny ryzyka pacjentów z COVID-19. Modele uczenia maszynowego opracowane przez Sensyne były w stanie przewidzieć przyszłe zdarzenia kliniczne na podstawie wczesnych danych pacjentów, dokładnie przewidując zarówno potrzebę wentylacji mechanicznej jak i intensywnej terapii. Badania pokazują, że możliwe jest przewidzenie ciężkości choroby na podstawie wczesnych danych pacjentów zebranych w ciągu pierwszych kilku godzin po przybyciu pacjenta do szpitala. Analiza jest obecnie rozszerzana, aby uwzględnić historię leczenia pacjenta obejmującą wszystkie choroby współistniejące. Natomiast we współpracy z Huma powstało oprogramowanie (aplikacja) do monitorowania przez zespół medyczny stanu pacjentów z COVID przebywających w domu na kwarantannie. Na podstawie zbieranych danych oprogramowanie przewiduje możliwy rozwój choroby (triage) i alertuje lekarzy w przypadku pogorszenia stanu zdrowia. Ułatwia w ten sposób podejmowanie decyzji terapeutycznych o rodzaju leczenia i ewentualnej konieczności hospitalizacji. W ten sposób wpływa na optymalizację kosztów, jak również podnosi jakość opieki nad pacjentem poza szpitalem.
Iwona Schymalla: Skieruję teraz pytanie do Pana Ministra Waldemara Kraski. Chciałabym porozmawiać z Panem na temat wszystkich narzędzi związanych z e-zdrowiem, które przez ostatnie trudne miesiące pandemii były dość szybko wdrażane do systemu ochrony zdrowia w Polsce? Jak Pan Minister ocenia na przestrzeni tych miesięcy rozwój technologii, jak one się sprawdziły w czasie epidemii (myślę tu o telemedycynie i innych rozwiązaniach z obszaru e-zdrowia)?
Waldemar Kraska: Zacznijmy od e-recepty czy e-skierowania, które sprawdziły się doskonale w czasie epidemii, ułatwiły pacjentom korzystanie z usług, zwłaszcza lekarzy rodzinnych. Ale nie tylko, bo w czasie epidemii widzimy, że e-zdrowie także się w tej chwili przydaje. Przypomnę, że to co na bieżąco uruchomiliśmy to są aplikacje m.in. kolejkowa, która pokazuje wolne łóżka covidowe w szpitalach. Myślę, że to jest bardzo potrzebna aplikacja, zwłaszcza pogotowiu ratunkowemu. Dyspozytor medyczny ma online informację o wolnych łóżkach w danym szpitalu i do takiego może skierować karetkę. Nie musi ona czekać pod SOR czy szpitalem na przyjęcie, ponieważ łóżko dla pacjenta w danym szpitalu jest. Ten system bardzo usprawnia nam redystrybucję w ratownictwie medycznym. On już zaczyna nam się sprawdzać. Kolejną rzeczą uruchamianą w tej chwili, na razie tylko w Małopolsce jako pilotaż, jest badanie saturacji w krwi utlenowanej przez pulsoksymetr. Na zlecenie lekarza rodzinnego wysyłamy do pacjenta takie urządzenie. Pacjent przesyłkę najczęściej odbiera przez pocztę. Następnie instaluje sobie aplikację w telefonie, dzięki której przesyłana jest informacja o saturacji krwi. Oczywiście urządzenia otrzymują pacjenci z koronawirusem w lekkim stadium. Aplikacja wysyła dane do centrum powiadamiania i kiedy saturacja spadnie poniżej krytycznego poziomu, uruchamia się alert. Informacja alarmująca ośrodek dowodzenia, że trzeba temu pacjentowi wysłać karetkę. Myślę, że są to dobre urządzenia pozwalające monitorować pacjenta niekoniecznie w szpitalu, ale także w domu.
Iwona Schymalla: Wiemy, że na świecie powstało szereg rozwiązań z zakresu e-zdrowia, które są właśnie w czasie pandemii aplikowane. Te rozwiązania, o których powiedział Pan Minister wpisują się w działania z obszaru e-zdrowia, które bardzo pomagają w czasie epidemii. W jakim więc kierunku będziemy szli w przyszłości, jeśli chodzi o rozwiązania innowacyjne?
Waldemar Kraska: Nie wspomniałem jeszcze o aplikacji powszechnej już w krajach Europy Zachodniej, czyli „ProteGO Safe”, która powinna nam pokazywać, że mieliśmy kontakt z osobą zakażoną i powinniśmy zgłosić się na wykonania testu. Niestety, w Polsce ta aplikacja nie cieszy się popularnością. Ona pojawiła się w Niemczech praktycznie w takiej samej formie jak u nas, ale tam w ciągu doby zainstalowało ją prawie 6 milionów Niemców. U nas mimo zachęcania do niej zainstalowało ją jedynie około miliona Polaków. Szkoda, że jesteśmy sceptyczni, bo takie aplikacje naprawdę pomagają i każdy powinien ją mieć. A jest ona użyteczna dopiero wtedy, kiedy jest szeroko aplikowana. Myślę, że to są narzędzia, które wkraczają już do naszego codziennego życia. Większość z nas ma smartfon, więc wiele rzeczy możemy przez nie przekazywać, także nasz stan zdrowia, jego poszczególne parametry. W tej chwili rozważamy wprowadzenie (wprawdzie po epidemii) elektronicznego stetoskopu, dzięki czemu pacjent przykładając sobie urządzenie do serca, może przesłać rytm serca i oddechy lekarzowi. To dość proste i skuteczne narzędzia, które mogą wspomóc lekarza rodzinnego, bez zbędnego „fatygowania” pacjenta wizytą. I teleporada – ona wiele razy sprawdziła się w czasie pandemii. Oczywiście nie jest jedyną metodą na zebranie informacji o stanie naszego zdrowia, ale doskonałym jego uzupełnieniem, zwłaszcza kiedy nie powinniśmy często zgłaszać się do poradni lekarza rodzinnego.
Iwona Schymalla: Pytanie do rektora Politechniki Warszawskiej. Jaka jest rola uczelni w budowaniu przestrzeni dla rozwiązań, które byłyby użyteczne w obszarze ochrony zdrowia?
Adam Woźniak: Rozwiązania z obszaru e-zdrowia rozumiem szerzej niż klasycznie rozumianą telemedycynę czy poradnictwo medyczne przez telefon. To przede wszystkim nowoczesne rozwiązania z zakresu informatyki i elektroniki medycznej. Ja widzę to tak: podobnie jak nieuchronny jest rozwój Internetu, rzeczy np. autonomicznych pojazdów czy inteligentnych miast (niektórzy z nas być może mieszkają już w inteligentnych domach) tak myślę, że nieuchronny jest rozwój usług telemedycznych. Oczywiście, w tej chwili te systemy wymagają ogromnej transmisji danych i pewnym ograniczeniem jest współczesny Internet lub jego brak - wykluczenie technologiczne, które powoduje brak Internetu w pewnych obszarach kraju. Ale wchodzi nowy standard telekomunikacyjny 5G, który umożliwia nawet stukrotne zwiększenie transmisji w porównaniu do obecnie funkcjonującej sieci. Pani Redaktor zapytała o rolę nauki czy szerzej, szkolnictwa wyższego. Zacznę od tego drugiego. Naszym podstawowym „produktem” są absolwenci (niezbyt elegancko to nazwałem). To absolwenci swoją wiedzą przyczyniają się do rozwoju społeczeństwa, innowacyjnej gospodarki. Politechnika Warszawska kształci studentów na nowoczesnych kierunkach, wśród nich są oczywiście te powiązane ze zdrowiem. Mamy nowy kierunek – inżynieria internetowa rzeczy, i od lat kierunek inżyniera biomedyczna, który jest prowadzony jednocześnie na dwóch wydziałach (wydział elektroniki i technik informacyjnych oraz na moim macierzystym wydziale mechatroniki). Mamy też inne kierunki informatyczne, więc nasi studenci zdobywają specjalistyczną wiedzę i umiejętności w zakresie projektowania, realizacji systemów, również z obszaru e-zdrowia, i systemy takie potrafią projektować. A trzeba wiedzieć, że systemy zdrowia muszą sobie radzić z gromadzeniem danych, z przetwarzaniem. Oczywiście tu jest kluczowa wymiana za pośrednictwem Internetu. Są też systemy wyposażone w specjalistyczne sensory, elektroniczne identyfikatory czy elementy wykonawcze. To jest oczywiście olbrzymi obszar wiedzy dla kształcenia inżynierskiego. Ale uczelnia to nie tylko kształcenie, to również badania naukowe, prace doktorskie, projekty badawcze realizowane w Politechnice Warszawskiej, również we współpracy ze środowiskiem medycznym. Sam byłem promotorem pracy doktorskiej, która była realizowana wspólnie z WUM. Wiele z tych badań naukowych może mieć zastosowanie również w obszarze szeroko rozumianego e-zdrowia. Mamy osiągnięcia naukowe związane z rozwojem techniki, ale też nowoczesnej sensoryki. Pan Prezes firmy Bayer mówił o przykładzie ze swojego podwórka, ja też powiem o swoim. W ubiegłym roku na wydziale mechatroniki PW odbyła się obrona doktoratu, który dotyczył kompozytowych elektrod czujnikowych przeznaczonych do integracji z materiałami tekstylnymi. Chodzi tu o ubrania, opatrunki. I opracowano technologie wytwarzania inteligentnych opatrunków, które pozwalają na monitorowanie ran przewlekłych również za pośrednictwem aplikacji w telefonie. Ale zastosowanie tej technologii może być oczywiście większe tj. monitorowanie markerów chorobowych, metabolizmu czy otoczenia użytkownika. To jeden z przykładów. Ich jest wiele, również z zastosowaniem diagnostyki medycznej, sztucznej inteligencji. Te prace są rozwijane. I mamy tu duże pole współpracy zarówno ze środowiskiem medycznym, jak również z firmami komercyjnymi, które mogą te technologie wdrażać.
Iwona Schymalla: Pandemia przyspieszyła rozwój rozwiązań, narzędzi z zakresu e-zdrowia i one sprawdziły się. Telemedycyna zostanie z nami na dłużej. Ten czas trzeba dobrze wykorzystać, powtarza zawsze prof. Brzózka. Czy mógłby Pan Profesor tę myśl rozwinąć?
Zbigniew Brzózka: Chciałbym wrócić do wątku, który przywołał Pan Prezes Matyja, dotyczącego e-recept. To jest ciekawe zagadnienie z punktu widzenia technicznego. Dlatego, że wiele rozwiązań, które są opracowywane na etapie propozycji, demonstratorów, prototypów w pewnym czasie się zatrzymują i nie znajdują ujścia oraz zastosowania na rynku. Proszę zwrócić uwagę, że zastosowanie e-recepty miało istotną zaletę – było proste dla pacjenta. Pacjent potrzebuje tylko dwóch informacji, by zrealizować receptę. Mówię o tym, jako osoba po drugiej stronie współpracy z lekarzami i światem medycznym. Uważam, że jest to jeden z kluczowych aspektów wdrażania różnych rozwiązań, które z nami pozostaną. Usłyszałem ostatnio podczas rozmowy dwóch profesorów określenie, które przytoczę, że od wielu lat w Polsce istnieje tzw. telemedycyna ludowa. Chodzi oczywiście o medycynę opartą na informacjach pobieranych z Internetu, z Google. Proszę zwrócić uwagę, że wielu pacjentów opiera się na informacjach, które są dostępne w sieci, traktując je jako źródło wiedzy i wytycznych do postępowania. I przejdę do tego o co Pani Redaktor zapytała. To co zostanie, jeżeli chodzi o sytuację związaną z rozwojem i koniecznością wykorzystania telemedycyny, to fakt, że będziemy stosować prawdziwą telemedycynę. Na końcu musi pozostać lekarz, niezależnie od tego, jakie zastosujemy metody i urządzenia. Ostatecznej porady powinien udzielić właśnie on, a nie źródło informacji obecne gdzieś w sieci. Jako inżynier chciałbym podkreślić, że z punktu widzenia technologicznego, możliwości jakie dają obecnie rozwiązania to bardzo miniaturowe i przyjazne dla pacjenta urządzenia. Jedno jest ważne, pacjent w sposób intuicyjny musi chcieć stosować te urządzenia. Dlatego też obserwujemy rozwój różnego rodzaju urządzeń opasek, które są poręczne, nie przeszkadzają w normalnym funkcjonowaniu. Nomen omen to co zostało wprowadzone do dziedziny fitness bardzo szybko zostało przyjęte w sferze medycznej. Bo nie obciąża to normalnego funkcjonowania. Dodam do wypowiedzi pana rektora, że w Politechnice Warszawskiej są dwa przedsięwzięcia bardzo intensywne z obszaru e-zdrowia. To są zespoły badawcze w centrum zaawansowanych materiałów i technologii (CEZAMAT) jak i kilkadziesiąt zespołów z różnych wydziałów Politechniki Warszawskiej, które współpracują w ramach platformy Interbiomed łączącej zainteresowania zespołów badawczych na całym świecie.
Andrzej Matyja: Bardzo się cieszę z głosów Panów Profesorów. Trzeba jeszcze powiedzieć o jednej rzeczy. W trakcie wizyty, niezależnie czy to wizyta tradycyjna czy w formie teleporady, jesteśmy dalej zmuszeni do określenia wysokości refundacji. A przecież narzędzie informatyczne, którym dysponujemy pozwoliłoby skrócić czas wyszukiwania jej wysokości. Każdy lek w zależności od zastosowania, od dawki, ma inną stawkę. W związku z tym dokonano jednego kroku, a oczekujemy na kolejny, by ułatwić i odbiurokratyzować poradę. Bardzo ważnym stwierdzeniem jest to, że na końcu zawsze jest lekarz. Telemedycyna ma dwa aspekty. Po pierwsze kontynuacja leczenia, zwłaszcza w sytuacjach chorób przewlekłych, ale także drugi aspekt - monitorowania własnego zdrowia. To nie jest forma teleporady, ale dane związane z oceną wydolności własnego organizmu, które mogą być pomocne w diagnostyce i leczeniu. Ale jednak nie wszystko możemy monitorować, zwłaszcza w dyscyplinie jaką ja reprezentuję, czyli chirurgii. Oczywiście, w wielu momentach nam to pomaga, natomiast ostatecznie jednak badanie fizykalne i tradycyjna wizyta jest koniecznością. Stąd bardzo ważne jest stwierdzenie, że o rodzaju zastosowanej konsultacji, porady powinien decydować lekarz, czy wystarczająca jest w formie teleporady, telekonsultacji. Lekarz musi dokładnie ocenić możliwości czasowe, lokalowe, by podjąć decyzję, ponieważ na końcu jest nasz pacjent i jego identyfikacja. My musimy wiedzieć, czy pacjent to nie jest ktoś podstawiony. Obowiązuje nas tajemnica zawodowa. Te wszystkie aspekty w niedługim czasie powinny zostać uwzględnione w nowocześniejszej formie, używając narzędzi informatycznych.
Iwona Schymalla: Chciałabym jeszcze odnieść się do badania Barometr Bayer 2020. Mamy ciekawe odpowiedzi respondentów dotyczące korzystania w przyszłości z różnych rozwiązań cyfrowych. Ponad 50 procent badanych chciałoby skorzystać z takich urządzeń medycznych jak opaski na rękę, które zbierałyby kluczowe dane zdrowotne i mogłyby je przesyłać bezpośrednio do lekarza. Jakie korzyści mogą płynąć w przyszłości z rozwoju tych narzędzi z zakresu e-zdrowia np. w kardiologii? Czy kardiolodzy i pacjenci kardiologiczni czekają na jakieś konkretne rozwiązania?
Marcin Grabowski: Jest kilka rozwiązań i kierunków rozwoju, o których przedmówcy wspominali, szczególnie miniaturyzacja, intuicyjność obsługi, łatwość w korzystaniu i możliwość przemieszczania się z urządzeniem diagnostycznym. To są na pewno pożądane cechy ze strony pacjenta. Dziś oczekujemy na zastosowanie w najbliższym czasie klinicznych technologii, które są testowane. To np. wszczepialne urządzenia typu monitorowanie stanu przewodnienia klatki piersiowej czy urządzenia do monitorowania pacjentów z niewydolnością serca. To technologia stosowana jest już u pierwszych pacjentów, ale na razie jeszcze niezarejestrowana. Prawdopodobnie w przyszłym roku odbędą się pierwsze implantacje i zastosowania na szerszą skalę. Element, na który zwracali już uwagę Panowie reprezentujący uczelnię, to interpretacja danych. Dziś w medycynie przy użyciu zdalnych technologii możemy zmierzyć się z nadmiarem informacji. Trzeba będzie w sposób automatyczny odrzucić szum, odrzucić informacje nieistotne klinicznie, fałszywie dodatnie, fałszywie ujemne i interpretować tylko te, które są wiarygodne, istotne i przełożą się na interpretację. Dlatego dzisiaj z taką technologią, konkretnym przyrządem, musi iść od razu automat, który przygotowuje i wybiera dane do akceptacji, potwierdzenia czy autoryzacji przez człowieka, lekarza. Natomiast technologie, na które dzisiaj czekamy w kardiologii, to przede wszystkim systemy do wykrywania bezobjawowej arytmii, takiej, która przekłada się na ryzyko np. udaru mózgu. I to są pacjenci z migotaniem przedsionków, którzy mają postać arytmii, pacjenci z niewydolnością serca, którzy są zagrożeni zaostrzeniem objawów i pacjenci mający ryzyko nagłego zgonu sercowego, groźnej komorowej arytmii serca.
Iwona Schymalla: Jednym z wiodących obszarów klinicznych firmy Bayer jest właśnie kardiologia. Czy w tym obszarze powstały jakieś rozwiązania innowacyjne i jakie dają benefity dla pacjentów i lekarzy?
Markus Baltzer: Obecnie realizujemy kilka projektów w dziedzinie chorób układu krążenia. Dobrym przykładem jest projekt Sensyne Health, którego celem jest opracowanie opartych na sztucznej inteligencji biomarkerów udaru i niewydolności serca. Ponadto firma Bayer wykorzystuje ekosystem Humy, który wspiera specjalistów w logistyce przetwarzania różnych danych wielu pacjentów. Uwalnia to pracowników medycznych od zbędnej biurokracji, dając im czas na opiekę nad najbardziej potrzebującymi pacjentami. System przewiduje również pogorszenie stanu zdrowia pacjenta, bazując na alertach i poziomów ostrzegawczych. Dzięki temu pacjenci są zaopiekowani we właściwym czasie, przez właściwego specjalistę. Ten system natychmiast powinien trafić do pacjentów. Pozwala na interweniowanie czy dostosowanie planu opieki, gdy to konieczne, co pozwala uniknąć niepotrzebnych podróży i wizyt w gabinecie lekarskim. Oczywiście system cały czas uczy się, wyciąga wnioski z każdego przypadku - wykorzystuje dane, pogłębia wiedzę na temat chorób oraz pomaga w opracowywaniu metod leczenia i środków zapobiegawczych. Korzyści dla systemów opieki zdrowotnej to oczywiście zmniejszenie obciążenia szpitali - zespoły medyczne mogą proaktywnie zarządzać pacjentami w domu, a nie w warunkach szpitalnych. To z kolei przekłada się na korzyści dla systemu, takie jak lepsze wykorzystanie personelu medycznego i skoncentrowanie się na tych pacjentach, którzy najbardziej tego potrzebują.
Iwona Schymalla: Panie Profesorze, mówimy o przyszłości, kierunkach rozwoju, prac nad innowacyjnymi rozwiązaniami. Jak to wygląda z perspektywy naukowca?
Zbigniew Brzózka: Z jednej strony jest w nas ciekawość świata naukowców, z drugiej strony zapotrzebowanie społeczne oraz kwestia obostrzeń związanych z dopuszczaniem metodologii, urządzeń itd. Wyznacznikiem dla naukowców, którzy prędzej czy później staną się pacjentami, są marzenia. I z tego punktu widzenia gdybym miał sugerować w jakich dziedzinach będzie największy postęp, to oprócz oczywiście chorób onkologicznych czy kardiologicznych, byłaby to cukrzyca, która jest chorobą cywilizacyjną, ale również alergie. I to są dwa obszary, które może w tej chwili są mniej nagłaśniane z punktu widzenia zagrożenia dla rozwoju i kondycji społeczeństwa, ale patrząc na tzw. trendy rozwoju, to cukrzyca i choroby alergiczne będą coraz bardziej wpływać na różnego rodzaju rozwiązania. Od razu dam przykład. Obecnie współpracujemy z Instytutem Biologii Doświadczalnej im. M. Nenckiego PAN nad opracowaniem urządzeń, które można by wszczepiać jako tzw. sztuczne wyspy produkujące insulinę. I to jest pewne rozwiązanie, które w tej chwili w wielu grupach na świecie jest opracowywane. Ale to jest związane oczywiście z cukrzycą. Chciałbym odnieść się do wypowiedzi Pana Profesora Matyi dot. archiwizowania danych. To wydaje się być niezrozumiałe, dlatego że możliwości techniczne, korzystania z kodu kreskowego czy kodów graficznych, są olbrzymie. Tym bardziej, że same recepty w aptekach obsługiwane są w sposób informatyczny, a szereg informacji potrzebnych do informatyzowania to jest po prostu strata czasu.
Iwona Schymalla: Wskazali Państwo szereg różnych barier, jeśli chodzi o rozwój e-zdrowia. Tu kluczową rolę chyba powinno odgrywać budowanie sprzyjającego otoczenia, aby nowoczesne rozwiązania mogły być wdrażane i finansowane. Czy tu jest miejsce na partnerstwo publiczno-prywatne, żeby stworzyć coś w rodzaju ekosystemu innowacji w zdrowiu?
Adam Woźniak: Myślę, że tak. Pani Redaktor już wcześniej zadała pytanie: czy rozwiązania z obszaru e-zdrowia to wartość dodana dla pacjenta, systemu ochrony zdrowia czy części komercyjnej. I myślę, że tu jedynym rozwiązaniem jest rozwiązanie win-win tzn. wszyscy powinni na tym skorzystać. I uważam, że rozwiązania obecnie wprowadzane są takimi, na których korzystają pacjenci, cały system ochrony zdrowia. One oczywiście powstały przy współpracy nauki i środowisk komercyjnych, bo musiały zostać wprowadzone na rynek. I myślę, że to jest jedynie słuszna droga. Jeśli chodzi o finansowanie projektów to myślę, że partnerstwo jest bardzo poważne. Na Politechnice Warszawskiej realizujemy wiele dużych projektów, które tworzone są w konsorcjach, również z firmami medycznymi, środowiskiem medycznym z uczelni medycznych. Część tych osiągnięć naukowych, technologicznych jest od razu w ramach umów projektowych przekazywanych do partnerów naszych zewnętrznych. Mamy również własne centrum zarządzania innowacjami i transferem technologii Politechniki Warszawskiej, które zajmuje się licencjonowaniem i sprzedażą technologii powstałych w takich partnerstwach. Niektórzy naukowcy próbują własnych sił, zakładając spółki technologiczne typu spin-off. To też jest wyjście. Niektóre z nich potem są sprzedawane i trafiają do większych podmiotów. I w ten sposób nasze rozwiązania powstające przy współpracy uczelni trafiają na rynek.
Iwona Schymalla: To samo pytanie zadam Panu Ministrowi. Czy Pana zdaniem jest miejsce na partnerstwo publiczno-prywatne w tworzeniu rozwiązań z zakresu e-zdrowia? Czy MZ planuje współpracę z szeregiem podmiotów: instytucjami naukowymi, firmami farmaceutycznymi, aby stworzyć „ekosystem”, który będzie sprzyjał rozwojowi narzędzi z zakresu e-zdrowia?
Waldemar Kraska: Myślę, że to bardzo dobry kierunek, że bez współpracy w wieloma partnerami sami niewiele zwojujemy. Jestem otwarty na wiele pomysłów, bo bywa, że osoby niezwiązane z branżą medyczną mające spojrzenie na branże medyczną trochę inne niż nasze, mają bardzo interesujące i dobre pomysły. Dlatego myślę, że ta współpraca będzie. Wiemy, że osoby chore na koronawirusa nie mogą być odwiedzane przez osoby najbliższe, leżąc w szpitalu często nie mają przy sobie telefonu komórkowego, ale są firmy, które te telefony chcą takim chorym przekazywać. To jest najprostsza i wspaniała rzecz, że właśnie w takich momentach granica współpracy między podmiotem prywatnym a państwowym zaciera się i możemy wspólnie zbudować wiele ciekawych projektów. Dlatego liczę, że one powstaną.
Iwona Schymalla: Jakie są dla Pana Prezesa ważne czynniki, które mogą gwarantować sukces w dalszym rozwoju technologii w zakresie e-zdrowia?
Markus Baltzer: Moim zdaniem kluczowe jest stworzenie sprzyjających warunków dla istnienia tzw. ekosystemu innowacji, o którym wspominają również moi przedmówcy, czyli stworzenie sieci współpracy badawczo-naukowej w zakresie bioinformatyki, genomiki czy neuroinformatyki mającej na celu personalizację diagnostyki i leczenia. Multidyscyplinarne podejście obejmujące naukowców, biznes, klinicystów, administrację publiczną i polityków jest naprawdę niezbędne, aby stworzyć optymalne prawne i ekonomiczne warunki rozwoju. Duże znaczenie ma również otwartość na tworzenie partnerstw publiczno-prywatnych, które są doskonałym katalizatorem rozwoju innowacyjności. Ale absolutnie najważniejsze jest, abyśmy wszyscy pracowali nad rozwojem narzędzi cyfrowych, które sprawią, że wizyty w szpitalach nie będą konieczne. To jest zdecydowanie przesunięcie punktu widzenia, jednak obecna pandemia może to ułatwić.
Iwona Schymalla: Zbliżając się do podsumowania naszej debaty, chciałabym prosić o to, by w dwóch zdaniach wskazali Panowie najważniejsze wyzwania z obszaru e-zdrowia. Mamy już wielomiesięczne doświadczenia pandemii, wiemy co się sprawdziło a co jeszcze trzeba poprawić.
Andrzej Matyja: Cała nasza dyskusja obracała się wokół jednego tematu. Według mnie musimy rozróżnić w telemedycynie przynajmniej dwa aspekty. To są nowoczesne technologie, o których Pan Profesor mówił, chociażby wyspy trzustkowe. I to jest jedna grupa nowych technologii medycznych, technicznych, stosowanych w medycynie. Drugi aspekt to jest monitorowanie stanu zdrowotnego. I tutaj mamy jeszcze ogromne pole do popisu. Trzecia to jest teleporada, telekonsultacja. Musimy mówić o tych trzech różnych aspektach, które wiążą się ze sobą. Myślę, że rozwój systemów informatycznych jest na tyle duży, że już za chwilę będzie działał z korzyścią dla naszych pacjentów. Powinien być przyjazny każdemu, zarówno systemowi jak i lekarzowi czy pielęgniarce. Jeżeli będzie on służył tylko sobie, to będzie obciążeniem a nie pomocą.
Marcin Grabowski: Z perspektywy pacjenta wszelkie narzędzia i ułatwienia, które powodują, że jest on bardziej przekonany do usługi wykonywanej zdalnie i korzyści z niej płynących są istotne. Tutaj nie zapominajmy o teleedukacji prozdrowotnej, która ma duże znaczenie, także w kontekście profilaktyki pierwotnej czy wtórnej. Wszelkie narzędzia, które pomagają pacjentowi, by teleporada była jak najbardziej wiarygodna i wartościowa są ważne.
Adam Woźniak: Podsumowując, chyba najważniejsze jest wzajemne zaufanie i zrozumienie. I myślę tu o zaufaniu środowiska medycznego do rozwiązań, które proponują naukowcy, do nowych technologii.
Zbigniew Brzózka: Myślę, że warto dodać jeszcze jeden aspekt. Profesor Grabowski wspomniał o nim, że to pacjent musi chcieć. A jeżeli pacjent będzie chciał we wczesnym etapie kontrolować stan swojego zdrowia, ułatwi to lekarzowi podejmowanie decyzji, jeżeli chodzi o wczesne wykrywanie nieprawidłowości. W wielu przypadkach my jako pacjenci dosyć niedbale podchodzimy do tego i nie wykorzystujemy narzędzi, które są dostępne, żeby się regularnie badać i w znaczeniu telemedycyny móc poinformować lekarza prowadzącego czy innego o wynikach badań, które uzyskujemy jako pacjenci potencjalnie zdrowi w danym momencie.
Dziękuję za udział w debacie i cenne informacje.