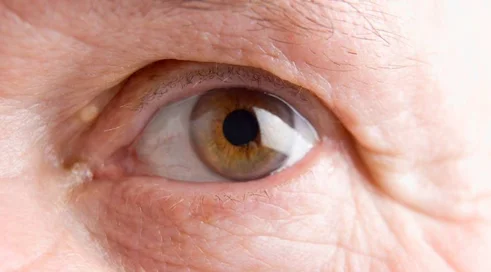
Zwyrodnienie plamki związane z wiekiem, znane szerzej jako AMD (Age-related Macular Degeneration), powoduje zmiany w plamce żółtej, czyli w centralnej części siatkówki odpowiedzialnej za ostre i precyzyjne widzenie. Osoba, u której zdiagnozowano AMD, ma trudności z wykonywaniem codziennych czynności, takich jak: czytanie, robienie zakupów czy kierowanie pojazdami. Postępujące zmiany chorobowe mogą prowadzić do całkowitej utraty wzroku. Choroba ta stanowi trzecią – po jaskrze i zaćmie – przyczynę ślepoty oraz pierwszą przyczynę utraty wzroku wśród osób starszych. W naszym kraju na AMD choruje ponad 1,3 mln osób, z czego aż 140 tys. ma zdiagnozowaną tzw. wysiękową postać AMD. Co roku grupa ta powiększa się o kolejne 14 tys. pacjentów. W przeciwieństwie do najczęściej występujących chorób siatkówki oka, wysiękowa postać AMD odbiera niestety wzrok w sposób nieodwracalny.
Stąd też nawet niewielkie opóźnienie w rozpoczęciu leczenia wiąże się dla pacjenta z ryzykiem całkowitego pozbawienia funkcji widzenia. W ostatnim dziesięcioleciu jednym z najważniejszych osiągnięć okulistyki było wprowadzenie do leczenia wysiękowej postaci zwyrodnienia plamki związanego z wiekiem inhibitorów czynnika wzrostu śródbłonka naczyń (anty-VEGF). Choć na wystąpienie i progresję zmian neowaskularnych mają wpływ różne mechanizmy regulacyjne, okazało się, że to właśnie odkryty w połowie lat 80. ubiegłego wieku czynnik wzrostu śródbłonka naczyń (VEGF) pełni w tym mechanizmie kluczową rolę – stymuluje powstawanie nowych naczyń, zwiększa ich przepuszczalność, a także nasila odpowiedź zapalną. W połowie lat 90. odkryto związek między zwiększonym stężeniem VEGF w gałce ocznej a występowaniem zmian neowaskularnych. Początek terapii anty-VEGF w leczeniu wysiękowej postaci AMD datuje się na grudzień 2004 r., kiedy to The U.S. Food and Drug Administration (FDA) zatwierdziła do leczenia tej choroby pegaptanib. W lipcu 2005 r. zaprezentowano prace naukowe na temat skuteczności działania bewacyzumabu, a rok później firma Genentech stworzyła ranibizumab – z myślą o swoistym stosowaniu w leczeniu AMD. Pod koniec 2011 roku w wyniku wieloośrodkowych badań prowadzonych w USA i Europie (VIEW1, VIEW2) FDA zarejestrowała nowy lek do leczenia neowaskularnej postaci AMD – aflibercept.
W Polsce w listopadzie 2015 roku wszedł w życie długo oczekiwany program lekowy pt. „Leczenie neowaskularnej (wysiękowej) postaci zwyrodnienia plamki związanego z wiekiem (AMD)”. Do momentu jego wdrożenia pacjentów ze zdiagnozowaną wysiękową postacią AMD leczono w ramach JGP B02 (jednorodnej grupy pacjentów). W efekcie podejmowane leczenie nie było skuteczne, m.in. z powodu braku wydzielonego budżetu przeznaczanego na terapie AMD. Do chwili wprowadzenia programu lekowego poszczególne oddziały przeznaczały na prowadzenie leczenia AMD dowolną część kontraktu na hospitalizację. W konsekwencji pacjenci byli leczeni niesystematycznie, co nie pozwalało w wielu przypadkach osiągać rezultatów opisywanych w literaturze. Z drugiej strony Ministerstwo Zdrowia oraz NFZ nie mogły skutecznie kontrolować wyników leczenia oraz sterować przeznaczanymi środkami finansowymi na leczenie tego schorzenia, a taka kontrola powinna być wymagana, by osiągać długoterminowe cele w leczeniu całej populacji chorych z AMD. Dla przykładu w 2013 roku leczenie w ramach JGP B02 otrzymało jedynie 6620 osób, co stanowi zaledwie 5 proc. populacji wszystkich osób z AMD.
– W porównaniu z grupą B02 program leczenia AMD zakładał, że w wersji pesymistycznej będziemy leczyć ok. 3 tysięcy osób, a w wersji optymistycznej 8 tysięcy osób. W tej chwili leczymy już 11 tysięcy pacjentów przy zmianie jakościowej – pacjenci są leczeni w sposób usystematyzowany zgodny z najnowszymi międzynarodowymi wytycznymi praktyki klinicznej. Wprowadzenie leków anty-VEGF do terapii AMD zmniejszyło w Izraelu i Danii o połowę liczbę przypadków prawnej ślepoty po 8–10 letnim stosowaniu tych leków – tłumaczy prof. Marek Rękas, kierownik Kliniki Okulistyki Wojskowego Instytutu Medycznego w Warszawie, przewodniczący zespołu koordynującego leczenie AMD.
Systematyczne prowadzenie pacjentów – czyli podobnie jak w programie lekowym – zmniejszyło w Australii liczbę przypadków prawnej ślepoty aż o 75 proc. w ciągu dwóch lat. Doświadczenia innych krajów pokazują więc, że nie można inaczej skutecznie leczyć AMD, jak tylko w ramach programów podawania leków anty-VEGF. Oczywistą sprawą jest, że liczba objętych programem pacjentów, a w związku z tym kolejki oczekujących na podjęcie leczenia zależą bezpośrednio od środków przeznaczonych na rozwiązanie tego problemu w Polsce. Teoretycznie finansowanie programów lekowych jest nielimitowane, czyli właściwie każdy oddział mógłby leczyć wszystkich pacjentów z AMD.
– W praktyce jednak zakres nadwykonań zależy od polityki dyrektorów szpitali i od finansowania tych nadwykonań przez NFZ. Budżet obecnego programu to ok. 100 mln zł, z czego dotychczas wydano ok. 58 mln zł. Jeśli program uzyska większy budżet, to kolejki pacjentów oczekujących na leczenie automatycznie się zmniejszą. Akurat w tej chorobie pacjenci nie powinni czekać – przekonuje prof. Rękas.
Obecnie leczenie w ramach programu lekowego może być prowadzone dwoma lekami zarejestrowanymi w Polsce (aflibercept i ranibizumab). O wyborze leku stosowanego w prowadzeniu AMD decyduje lekarz prowadzący chorego. W przypadku nieskuteczności podjętego leczenia istnieje możliwość zmiany leków za zgodą zespołu koordynującego, które odbywa się na wniosek lekarza prowadzącego. Według literatury sytuacja zmiany leku z powodu nieskuteczności leczenia może dotyczyć do 20 proc. pacjentów. W leczeniu AMD musimy pamiętać także o takich lekach, które nie są zarejestrowane w tym wskazaniu, np. znacznie tańszy bewacyzumab stosowany jako lek off-label na całym świecie – dodaje prof. Rękas. Jego stosowanie może być rozważane w prowadzeniu pacjentów w ramach grupy B84, pacjentów którzy nie kwalifikują się do podjęcia leczenia w ramach programu lekowego.
Wprowadzenie programu lekowego daje nadzieję na poprawę sytuacji pacjentów z AMD w perspektywie kilku lat. Skrócenie kolejek, w których czekają chorzy, wymaga większych nakładów finansowych oraz poprawy organizacji pracy w jednostkach zajmujących się tym schorzeniem, ponieważ liczba zastrzyków podawanych w AMD, ale również w innych schorzeniach siatkówki, jak cukrzycowy obrzęk plamki czy zakrzep żyły środkowej siatkówki, wzrasta na świecie lawinowo. Założenia programu są stale udoskonalane na podstawie wniosków składanych do zespołu koordynującego przez lekarzy prowadzących pacjentów. Na podstawie danych zgromadzonych w systemie informatycznym wyniki wprowadzenia programu będą oceniane. Pierwsza ocena powinna być przeprowadzona po roku od wprowadzenia programu, czyli już niedługo.
Obecnie w procesie kwalifikacji do programu leczenia obydwoma lekami obowiązują następujące kryteria: obecność aktywnej (pierwotnej lub wtórnej), klasycznej, ukrytej lub mieszanej neowaskularyzacji podsiatkówkowej (CNV) zajmującej ponad 50 proc. zmiany w przebiegu AMD potwierdzona w OCT (optycznej koherentnej tomografii) i angiografii fluoresceinowej lub badaniu angio-OCT, wiek powyżej 45. roku życia, wielkość zmiany mniejsza niż 12 DA (12 powierzchni tarczy nerwu wzrokowego), najlepsza skorygowana ostrość wzroku (BCVA) w leczonym oku 0,1 – 0,8 określona według tablicy Snellena (lub odpowiednio ekwiwalent ETDRS), zgoda pacjenta na wykonanie iniekcji doszklistkowych, brak dominującego zaniku geograficznego, brak dominującego wylewu krwi. Powyższe kryteria kwalifikacji muszą być spełnione łącznie. Do programu kwalifikowani są również pacjenci, którzy przed wprowadzeniem programu rozpoczęli leczenie wysiękowej postaci AMD iniekcjami doszklistkowymi przeciwciała monoklonalnego anty-VEGF lub rekombinowanego białka fuzyjnego.
Źródło: „Służba Zdrowia” 9/2016